| 1929年、世界で初めての抗生物質1)、「ペニシリン」が、英国のフレミングによってアオカビ(Penicillium notatum )から発見されました。10年後には、副作用の少ないペニシリンGが開発され感染症の治療薬として使用されました。その後、多くの抗生物質の開発が続き、感染症を制圧する「夢の薬」として大きな期待がかけられました。しかし、これは、「耐性菌との闘いの始まり」でした。抗生物質と薬剤耐性菌はどのようにかかわりあってきたのでしょうか。 |
|
|
|
病原菌はグラム染色(1884年にGramが考案)という染色法により大きく2種類に分類されます。これは細菌の細胞壁の構造の違いによるためで、グラム陽性菌とグラム陰性菌があります。
抗生物質は細菌の増殖を阻害しますが、種類によってその作用機序が異なります(表1)。細胞壁の合成を阻害する抗生物質*は、本構造にβ-ラクタム環(図1)をもっています。これらの抗生物質の構造がグラム陽性菌の細胞壁をつくる酵素と酷似していることから抗生物質が取り込まれ、細胞壁をつくることができなくなり細菌は死滅してしまいます。ヒトの細胞には、細胞壁がありませんので、抗生物質によってヒトの細胞が壊れることはありません。 |
表1 抗生物質の作用機序 |
|
作用機序 |
抗生物質 |
|
細胞壁合成阻害* |
ペニシリン系、セフェム系、バンコマイシン、ホスホマイシン |
タンパク質合成阻害 |
ストレプトマイシン、テトラサイクリン、クロラムフェニコール、
エリスロマイシン |
DNA合成阻害 |
ナリジクス酸、ニューキノロン系、ニトロフラン系 |
RNA合成阻害 |
リファンピシン |
細胞膜変質 |
ポリミキシンB、コリスチン、アンホテリシンB |
代謝阻害 |
サルファ剤、PAS、トリメトプリム |
|
|
 |
| 図1 β‐ラクタム環 |
|
|
| |
|
|
| 感染症、とくにグラム陽性菌の治療薬にペニシリンの使用を始めた数年後には耐性を示す黄色ブドウ球菌が出現し、これを抑制するためにペニシリン系抗生物質であるメチシリンが開発されました。その翌年には、メチシリンに耐性を示す黄色ブドウ球菌が出現しています。 |
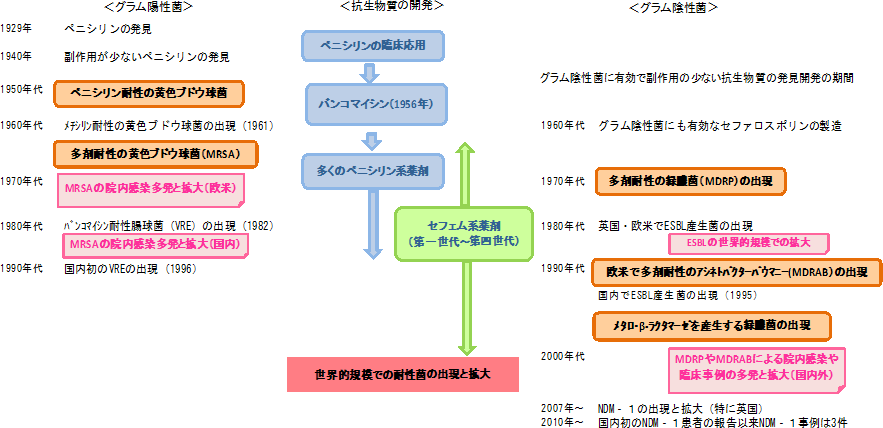 |
| 図2 抗生物質の開発と薬剤耐性菌の出現 |
|
|
その後、メチシリンだけでなく多くの抗生物質に耐性を示す黄色ブドウ球菌が出現(図2)し、今日に至っています。これをメチシリン耐性黄色ブドウ球菌(methicillin
resistant Staphylococcus aureus :MRSA)とよんでいます。
ヨーロッパでは多剤耐性黄色ブドウ球菌の治療薬として、バンコマイシン(究極の抗生物質とよばれています)が多用され、この結果、イギリスとフランスでバンコマイシンに耐性を示す腸球菌(vancomycin
resistant Enterococci :VRE)が検出されました。腸球菌は人間や動物の腸内に存在する常在菌のひとつで、ふつうはこの腸球菌が感染症を引き起こす原因となることはありません。多剤耐性黄色ブドウ球菌やバンコマイシン耐性腸球菌は、健康な人に害をおよぼす事はありませんが、重大な基礎疾患がある人や免疫機能が低下した人、あるいは術後感染などで重篤な症状をきたし、敗血症や多臓器不全により死に至ることもあります。
|
|
ペニシリン系治療薬に代わる抗生物質による新たな耐性菌の出現
|
|
抗生物質による治療は、当初はグラム陽性菌が対象でしたが、その後、グラム陰性菌にも有効なセフェム系などの抗生物質が多数開発されました。ペニシリン系やセフェム系薬剤はβ-ラクタム環をもち、耐性菌がもっているこれらを壊す酵素は総称してβ-ラクタマーゼと呼ばれています。従来ペニシリン系抗生物質だけを壊す酵素と、セフェム系抗生物質を壊す酵素がありましたが、両方の抗生物質を壊す、より強力な基質特異性拡張型 β-ラクタマーゼ(ESBL)という酵素を作るようになったのです(図3)。国内でも、基質特異性拡張型 β-ラクタマーゼを産生する肺炎桿菌、大腸菌やその他の腸内細菌が出現しています。
さらに、もっとも強力なβ-ラクタマーゼといわれているメタロβ-ラクタマーゼ(MBL)が緑膿菌で初めて発見されました。メタロβ-ラクタマーゼはβ-ラクタム環の中心に亜鉛イオンを含む構造で、β-ラクタム環をもつほとんどの抗生物質を分解してしまう酵素です。
最近ではニューデリー・メタロ・β-ラクタマーゼ(NDM-1)が話題になっています。2007年以降、インド、パキスタン等で医療行為を受けて重篤な症状に陥る例が欧米で問題になり、2010年には国内でも検出され大きな問題となっています。また、複雑な耐性機構をもち、ほとんどの抗生物質が効かない多剤耐性アシネトバクターによる院内感染も報告されています。
このように、さまざまな耐性を獲得した菌が出現してきていますが、抗生物質は感染症の治療には必要な薬剤です。用法に応じて使用することなど「有効な薬剤を適切に使用」することで、耐性菌の出現の抑制に繋げていくことが大切です。 |
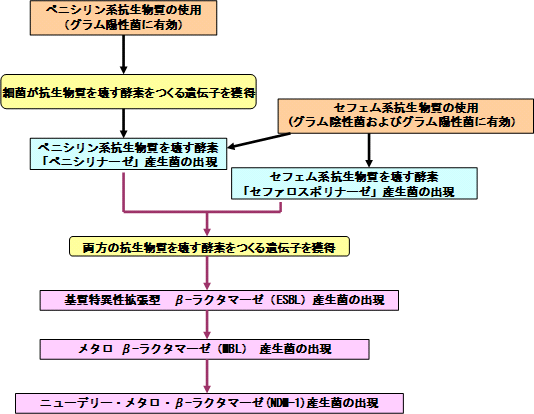 |
図3 抗生物質を壊す酵素 β-ラクタマーゼ |
|
|
| |
|
|
| こうしたなかで、衛生研究所では耐性菌を調べるために薬剤感受性試験を行っています。薬剤が細菌に効くか(感受性)、効かないか(耐性)は、薬剤感受性試験の結果から判断します。ゲル内拡散法のひとつである感受性ディスク法を例にお示しします(図4)。細菌を培養する際に、薬剤をしみ込ませたろ紙を置き、ろ紙の周囲にできた菌の発育の無い部分(阻止円)の直径を測ることで判定します(図4)。ろ紙の周囲に菌の発育が認められないものを、その薬剤に対して「感受性」と判定し、菌の発育が認められたものを、「耐性」と判定します。基質特異性拡張型 β-ラクタマーゼの確認には、クラブラン酸を用いた確認試験(ダブル・ディスク法:DD法:図5)を行ない、クラブラン酸により発育阻止円が5㎜以上拡張した場合、ESBL産生菌と判断しています。
|
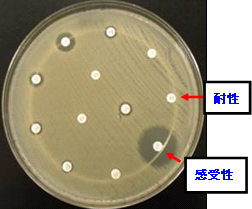 |
| 図4薬剤感受性試験 |
|
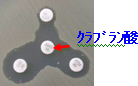 |
図5 DD法 |
|
|
| |
|
|
衛生研究所では、薬剤耐性菌(ESBL,VREなど)の出現を把握するために、食品や下痢症患者便について調査を行っています。また、院内感染や臨床感染事例発生時には患者等から検出された耐性菌についてはパルスフィールド・ゲル電気泳動 2)(PFGE;図6)という方法を使って、菌のPFGEパターンが同じかどうかで病院内での広がりや感染源を調べるなどの調査に活用しています。図6の3と5はPFGEパターンが同じ事から起源が同じであると推定します。
今後もさまざまな耐性菌が出現する可能性が懸念されるなか、衛生研究所では新たな耐性菌の出現にも迅速に対応できるよう、さらに調査研究に取り組み、県民の皆様の健康の安全確保に努めてまいります。 |
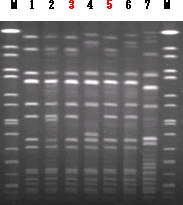 |
図6 MRSAのPFGEパターン(Sma I) |
|
1)抗生物質; 「微生物がつくる物質で、他の微生物を殺菌または増殖をおさえる物質」のことですが、合成抗菌薬(合成された物質)も含めての総称として使用されることもあります。
2)パルスフィールド・ゲル電気泳動; 感染源の推定を目的とした遺伝子解析法の1つです。
(参考) 衛研ニュース No.117 「腸管出血性大腸菌 O157 集団発生事例の分子疫学調査」
|
|
| (微生物部 石原ともえ) |
| |
|
発行所
|
神奈川県衛生研究所(企画情報部) |
| 〒253-0087 茅ヶ崎市下町屋1-3-1 |
| 電話(0467)83-4400 FAX(0467)83-4457 |
|
|
|
|
![]() トップページへ戻る|
トップページへ戻る|![]() 衛研ニュースへ戻る|このページのトップへ
衛研ニュースへ戻る|このページのトップへ![]()







